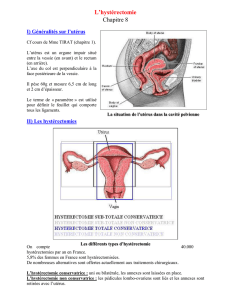
Hysterectomie-par-voie.pdf

Hystérectomie par voie
basse
République Algérienne Démocratique et Populaire
Université Abou Bakr Belkaid– Tlemcen
Département de Medecine
Mémoire de fin d’études
en vue de l’obtention du doctorat en Médecine
E H S U : E t a b l i s s e m e n t h o s p i t a l o -
u n i v e r s i t a i r e s p é c i a l i s é M è r e –
e n f a n t , T L E M C E N
2014/2015
Encadreur
: PR. OUALI
Les internes :
- ZEHAR Soufyane
- TABET AOUL Ahmed Hichem
- YECHEKOUR Ahmed Chakib
-
BENSAOULA Zakaria

A coeur vaillant rien d’im possible
A coeur vaillant rien d’im possibleA coeur vaillant rien d’im possible
A coeur vaillant rien d’im possible
A conscience tranquill
A conscience tranquillA conscience tranquill
A conscience tranquille tout est accessible
e tout est accessiblee tout est accessible
e tout est accessible
Q uand il y a la soif d’apprendre
Q uand il y a la soif d’apprendreQ uand il y a la soif d’apprendre
Q uand il y a la soif d’apprendre
Tout vient à point à qui sait attendre
Tout vient à point à qui sait attendreTout vient à point à qui sait attendre
Tout vient à point à qui sait attendre
Q uand il y a le souci de réaliser un dessein
Q uand il y a le souci de réaliser un desseinQ uand il y a le souci de réaliser un dessein
Q uand il y a le souci de réaliser un dessein
Tout devient facile pour arriver à nos fins
Tout devient facile pour arriver à nos finsTout devient facile pour arriver à nos fins
Tout devient facile pour arriver à nos fins
M algré les obstacles qui s’opposent
M algré les obstacles qui s’opposentM algré les obstacles qui s’opposent
M algré les obstacles qui s’opposent
E n dépit des difficultés qui s’interp
E n dépit des difficultés qui s’interpE n dépit des difficultés qui s’interp
E n dépit des difficultés qui s’interp osent
osentosent
osent
L es études sont avant tout
L es études sont avant toutL es études sont avant tout
L es études sont avant tout
N otre unique et seul atout
N otre unique et seul atoutN otre unique et seul atout
N otre unique et seul atout
Ils représentent la lum ière de notre existence
Ils représentent la lum ière de notre existenceIls représentent la lum ière de notre existence
Ils représentent la lum ière de notre existence
L’étoile brillante de notre réjouissance
L’étoile brillante de notre réjouissanceL’étoile brillante de notre réjouissance
L’étoile brillante de notre réjouissance
Com m e un vol de gerfauts hors d u charnier natal
Com m e un vol de gerfauts hors d u charnier natalCom m e un vol de gerfauts hors d u charnier natal
Com m e un vol de gerfauts hors d u charnier natal
N ous partons ivres d’un rêve héroïque et brutal
N ous partons ivres d’un rêve héroïque et brutalN ous partons ivres d’un rêve héroïque et brutal
N ous partons ivres d’un rêve héroïque et brutal
E sp érant des
E sp érant desE sp érant des
E sp érant des
lendem ains épiques
lendem ains épiqu eslendem ains épiqu es
lendem ains épiqu es
U n avenir glorieux et m agique
U n avenir glorieux et m agiqueU n avenir glorieux et m agique
U n avenir glorieux et m agique
Souhaitant que le fruit de nos efforts fournis
Souhaitant que le fruit de nos efforts fournisSouhaitant que le fruit de nos efforts fournis
Souhaitant que le fruit de nos efforts fournis
Jour et nuit, nous m ènera vers le bonheur fleuri
Jour et nuit, nous m ènera vers le bonheur fleuriJour et nuit, nous m ènera vers le bonheur fleuri
Jour et nuit, nous m ènera vers le bonheur fleuri
A ujourd’hui, ici rassem blés auprès des jurys,
A ujourd’hui, ici rassem blés auprès des jurys,A ujourd’hui, ici rassem blés auprès des jurys,
A ujourd’hui, ici rassem blés auprès des jurys,
N ous prions dieu que cette soutenance
N ous prions dieu que cette soutenanceN ous prions dieu que cette soutenance
N ous prions dieu que cette soutenance
F era signe de persévérance
F era signe de persévéranceF era signe de persévérance
F era signe de persévérance
E t que nous serions enchantés
E t que nous serions enchantésE t que nous serions enchantés
E t que nous serions enchantés
Par notre travail honoré
Par notre travail honoréPar notre travail honoré
Par notre travail honoré

N ous dédions cette thèse à …
A tous les mem bres de nos fam ille, petits et grands, vivants et
m orts..
V euillez trouver dans ce m odeste travail l’expression de notre
affection
A nos chères am i(e)s
A tous les externes, internes, résidents, assistants et professeurs de
l’E H S m ère-enfant, Tlem cen
A nos chers collègues,
A tout le staff param édical
N ous ne pouvons trouver les m ots justes et sincères pour vous
exprim er nos affections et nos pensées, vous êtes pour nous des
frères, soeurs et des am is sur qui nous pouvons toujours com pter.
E n témoignage de l’am itié qui nous uni et des souvenirs de
tous les m om ents que nous avons passé ensem ble, nous vous dédions
ce travail et nous vous souhaitons une vie pleine de santé et de
bonheur.

« D ans les cookies de la vie,
les am is sont les pépites de chocolat. »
-Auteur inconnu-

REMERCIEMENTS
Nous remercions tout d’abord , Dieu le tout puissant de nous avoir donné le privilège et la
chance d’étudier et de suivre le chemin de la science et de la connaissance .
Nous témoignons notre sincère reconnaissance au PR OUALI de nous avoir proposé un
sujet intéressant et pour ses discussions fructueuses et ses encouragements tout au long de
ce mémoire et de l’accueil que vous nous avez réservé et du temps que vous nous avez
consacré lors de notre stage de trois mois au sein du service.
Nous vous remercions plus spécialement pour votre confiance qui nous a accordé
d’éprouver nos idées et de mener à bien notre recherche, pour vos conseils judicieux et
pour votre précieuse relecture.
Nous tenons a exprimer notre reconnaissance envers les medecins residents du service de
gynécologie obstétrique EHSUTlemcen qui ont été très « collègues » tout au long de notre
stage.
Cette première expérience sera très importante pour notre carrière et les taches auxquelles
vous nous avez associé nous ont vraiment permis de consolider nos connaissances et d’en
développer de nouvelles .
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
 45
45
 46
46
 47
47
 48
48
 49
49
 50
50
 51
51
 52
52
 53
53
 54
54
 55
55
 56
56
 57
57
 58
58
 59
59
 60
60
 61
61
 62
62
 63
63
 64
64
 65
65
 66
66
 67
67
 68
68
 69
69
 70
70
 71
71
 72
72
 73
73
 74
74
 75
75
 76
76
 77
77
 78
78
 79
79
 80
80
1
/
80
100%