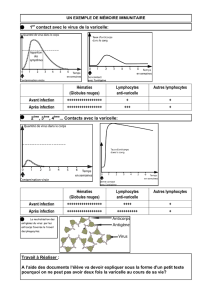
La varicelle - chu

Une maladie très fréquente
➲
Majoritairement infantile.
La varicelle est
la primo-infection généralisée due au virus
varicelle-zona ou VZV (Varicella-Zoster Virus,
en anglais). Très contagieuse, elle atteint
95 % des personnes au cours de leur vie,
plus de 90% des cas survenant entre 1 et
14 ans avec un pic entre 1 et 4 ans. On estime
qu’environ un Français sur cent la contracte
chaque année.
➲
Transmission essentiellement aérienne.
Le virus se transmet le plus souvent par
voie respiratoire, la personne infectée excré-
tant le virus dans ses gouttelettes de salive.
La transmission par contact direct avec les
lésions de la varicelle est plus rare.
➲
Incubation de deux à trois semaines.
Après contact infectant, le virus envahit les
voies respiratoires, passe dans le sang puis
dans l’ensemble des organes, notamment
la peau et les muqueuses. C’est sa réplication
dans les kératinocytes qui provoque l’érup-
tion cutanée typique, le malade étant conta-
gieux un à trois jours avant.
➲
Immunisation à vie.
Le virus migre dans
les ganglions sensitifs au niveau des nerfs
crâniens où il reste à vie à l’état latent. En
cas de contact ultérieur avec le virus, les
anticorps protègent de toute réinfection.
L’état de latence du virus peut néanmoins
être rompu des années plus tard, sans doute
à l’occasion d’une baisse d’immunité ; le
virus “réveillé” migre vers le territoire cutané
correspondant au nerf atteint et provoque
une lésion localisée : c’est le zona.
Pas toujours bénigne
➲
La forme typique bénigne
, largement
majoritaire, est essentiellement cutanée, le
virus étant contraint à la peau et aux
muqueuses par le système immunitaire.
Après une sensation de malaise et une fièvre
modérée, l’éruption prurigineuse dite
“maculo-vésiculaire” apparaît : des taches
rouges planes (macules) se transforment
en quelques heures en cloques emplies de
liquide clair et entourées d’un érythème
(vésicules), typiquement au niveau du cuir
chevelu puis sur le tronc, les muqueuses
buccales et génitales, les bras et les jambes,
le visage. Après quelques jours, les vésicules
sèchent en lésions croûteuses qui tombent
en laissant parfois une petite cicatrice. L’érup-
tion évolue par poussées : macules, vésicules
et croûtes peuvent donc co-exister. La gué-
rison est généralement spontanée en dix à
quinze jours.
➲
Les formes graves
apparaissent lorsque
le système immunitaire ne contraint pas
l’infection. La varicelle est extensive, l’érup-
tion profuse peut alors atteindre divers
organes (poumons, foie, système nerveux
central...) avec risque d’ulcération, de
nécroses, d’hémorragies puis de thrombo-
pénie, d’hépatite, de pneumopathie, d’at-
teinte rénale grave... Ces formes se rencon-
trent principalement chez les
immunodéprimés, chez les nouveau-nés
(varicelle néonatale, d’évolution mortelle
dans 30 % des cas) ou chez le fœtus (syn-
drome de varicelle fœtale, potentiellement
mortel ou à risque de séquelles graves).
Diagnostic clinique
Le diagnostic est essentiellement guidé par
l’aspect typique de l’éruption. Il peut être
confirmé biologiquement (recherche de
l’ADN viral ou d’anticorps spécifique dans
les liquides biologiques) quand la certitude
est impérative (avant de mettre en place un
traitement immunodépresseur, en cas d’at-
teinte grave...).
54 L’INFIRMIÈRE LIBÉRALE MAGAZINE - N° 325 - MAI 2016
Cahier de
formation n° 90
La varicelle
Très fréquente, la varicelle est majoritairement une maladie infantile bénigne à expression
cutanée dont le traitement est symptomatique. Des formes et des complications
graves existent néanmoins et requièrent un antiviral injectable et une surveillance accrue.
La vaccination est recommandée chez les sujets à risque.
© Espaceinfirmier.fr, Initiatives Santé 2016

LE POINT SUR
MAI 2016 - N° 325 - L’INFIRMIÈRE LIBÉRALE MAGAZINE 55
où l’objectif d’une couverture optimale de
“masse” de 90 % n’est pas jugé réalisable,
le vaccin n’est pas recommandé systéma-
tiquement. Il est indiqué pour prévenir les
risques de complications graves en l’absence
d’antécédents de varicelle ou lorsque l’his-
toire est douteuse chez les adolescents de
12 à 18 ans, pour les femmes ayant un projet
de grossesse ou après une grossesse, les
plus de 12 ans en contact avec un cas de
varicelle (dans les trois jours suivants), les
personnes en contact étroit avec des per-
sonnes immunodéprimées, les enfants can-
didats receveurs d’une greffe, les profes-
sionnels en contact avec la petite enfance,
les étudiants en formation de santé.
➲
Le schéma vaccinal
comprend deux doses
en sous-cutanée espacées de quatre à huit
semaines (Varivax) ou de six à dix semaines
(Varilrix) à partir de douze mois. Ne pas
prendre d’aspirine dans les six semaines
suivantes en raison du risque de syndrome
de Reye. <
ANNE-GAËLLE HARLAUT
Risques de complications
La varicelle peut se compliquer de surin-
fections cutanées à staphylocoques ou à
streptocoques dans 1 à 4 % des cas. Plus
rares mais plus graves: pneumopathie vari-
celleuse (complication la plus fréquente
chez l’adulte, responsable de 30% des décès
par varicelle), atteinte neurologique type
ataxie, méningo-encéphalite, méningite ou
syndrome de Reye (encéphalopathie +
atteinte hépatique, mortel dans 80 % des
cas), hépatite, thrombopénie, péricardite,
atteintes oculaires... Ces complication graves
concernent en particulier les immunodé-
primés et les jeunes enfants. On dénombre
environ vingt décès par an en France.
Traitements
➲
En cas de varicelle bénigne chez un patient
immunocompétent
, le traitement est essen-
tiellement symptomatique avec :
●du paracétamol comme antalgique/anti-
pyrétique. Attention ! L’aspirine ne doit pas
être utilisée car elle accroît le risque de syn-
drome de Reye. Les AINS, dont l’ibuprofène,
doivent être évités car ils pourraient aug-
menter le risque de surinfection bactérienne
grave ;
●un anti-histaminique par voie orale pour
soulager le prurit: alimémazine (Théralène),
méquitazine (Primalan), dexchlorphénira-
mine (Polaramine)... ;
●de la chlorhexidine aqueuse (Diaseptyl,
Dosiseptine, etc.) comme antiseptique local
en badigeon sur les lésions pour éviter leur
surinfection.
➲
En cas de surinfections cutanées:
traite-
ment antibiotique type amoxicilline + acide
clavulanique ou macrolides.
➲
En cas de varicelle ou de complications
graves et/ou chez les sujets à risque de
complications
(nourrissons, femme enceinte
dix jours avant accouchement, immunodé-
primés), on ajoute un traitement antiviral
en intraveineuse (aciclovir) avec surveillance
à l’hôpital.
Vaccin non systématique
➲
Les deux vaccins disponibles
(Varivax et
Varilrix) confèrent une immunité sur plu-
sieurs années mais non définitive. En France,
Infectiologie
Ma fille a la varicelle, qui doit-on éviter de rencontrer?
Elle doit éviter le contact avec un nourrisson de moins
de 1 an, une femme enceinte qui n’a pas eu la varicelle et
tout patient immunodéprimé. En cas de contact fortuit,
il faut que ces personnes consultent vite un médecin.
Peut-elle aller à l’école?
L’éviction des collectivités n’est pas obligatoire mais
elle est souhaitable jusqu’au stade de croûte de l’ensemble
des boutons.
Que puis-je appliquer sur les boutons?
Rien en dehors de l’antiseptique: ni talc, ni crème (y compris
antivirale), ni gel, en raison du risque de macération
et de surinfection. Après la douche ou le bain avec un savon
type “syndet”, laisser les lésions sécher à l’air libre
ou les tamponner doucement avec un linge propre.
Que faire pour éviter l’infection des “boutons”?
Les badigeonner chaque jour d’antiseptique, éviter
de les gratter ou de les toucher, garder les ongles courts
et propres.
Est-ce que je peux attraper un zona à son contact?
Non, un individu ne peut pas développer un zona au contact
de la varicelle.
Questions fréquentes
L’auteur déclare ne pas
avoir de lien d’intérêts.
© Espaceinfirmier.fr, Initiatives Santé 2016
1
/
2
100%