Sujets de rédaction UE7 SSH PACES : Santé et Société

- 1 -
TUTORAT UE7 SSH
Sujets rédactionnels pour toi PACES!
Rédigés par tous les tuteurs UE7 des 3 sites
Mise en forme : Clémentine Estric
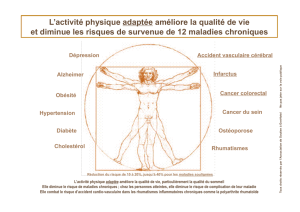
Sujet 1 (Adrien) Colle : La société a eu à s’adapter face à la progression du clivage
maladie/santé vers un entrecoupement de deux définitions de moins en moins contradictoires.
Sujet 2 (Margaux) CCB : La maladie requiert un encadrement à différentes échelles; ce qui
peut bouleverser la place de l'individu au sein de la société.
Sujet 3 (Lina) CCB : Ere des maladies chroniques : de la prise en charge du patient à son
autonomisation et responsabilisation. OU Ere des maladies chroniques : la santé par tous et
pour tous.
Sujet 4 (Manon et Caroline) : De l’individu au médecin, l’émergence des maladies induit une
nouvelle prise en charge.
Sujet 5 (Cédric) Colle/CCB: La prise en charge actuelle de la maladie est l’objet de multiples
acteurs
Sujet 6 (Guillaume) : Dans une société nécessitant des institutions et des législations, la
relation de soin doit savoir demeurer adaptée et singulière. Les maladies actuelles ont déplacé
les enjeux et les solutions.
Sujet 7 (Clémentine) Colle/CCB: Les enjeux d’une relation médecin-malade harmonieuse
depuis les origines de la pensée médicale jusque dans le système de soin actuel.
OU L’importance de la prévention des facteurs de risques et de l’action sociale sur la maladie,
dans les politiques de santé publique actuelles.
Sujet 8 (Jessica) CCB : Au cours du temps, la place du malade a pris de l’importance. Les
structures et personnes qui interviennent dans sa prise en charge ont évoluées en parallèle, afin
de parvenir à une prise en charge qui se veut à la fois globale et éthique.
Sujet 9 (Jules et Jérémy) CCB : Malade et hôpital contemporain
Sujet 10 (Olga) Colle : Au cours de l’histoire, l’étude de la santé et de la maladie par des
sciences particulières nous amène à un constat: il est difficile de distinguer ces deux notions
aujourd’hui. Il en résulte différents changements et force l’individu et la société à s’y adapter.
Sujet 11 (Noémie) Colle : L'apparition d'un nouveau genre de maladie redéfinit le statut du malade
ainsi que sa prise en charge.
Sujet 12 (Baptiste) Colle : Le malade et sa maladie au XXIème siècle
FACULTE De
PHARMACIE

- 2 -
Sujet 13 (Lorenzo) Colle: Actuellement, la prise en charge de la maladie connaît des limites.
Sujet 14 (Bayane) CCB : La maladie chronique touchant aussi bien l’individu que la société,
elle nécessite une prise en charge particulière qui connaît toutefois des limites
Sujet 15 (Hosam) : De nos jours, la maladie suscite une prise en charge nécessitant une
véritable synergie entre les différents acteurs du système de santé.
Sujet 16 (Yasmina) CCB : Le patient, au centre du système de soins ?
Sujet 17 (Laurence) Colle : La santé comme norme, un enjeu perpétuel de sociétés.
Sujet 18 (Albane) Colle : La resocialisation du malade.
Sujet 19 (Clémence) CCB : Vivre avec sa maladie : le patient placé au centre du système de
soins.
Sujet 20 (Anaïs) CCB : Le patient acteur de sa maladie, protecteur de sa santé
Sujet 21 (Wafa) CCB : Prise en charge éthique du malade aujourd’hui.
Sujet 22 (Nolwenn) CCB : Aujourd’hui, la santé est un bien fondamental. Les moyens mis en
place pour améliorer la santé et réduire les maladies sont de plus en plus nombreux dans notre
société.
Sujet 1 (Adrien) Colle : La société a eu à s’adapter face à la progression du
clivage maladie/santé vers un entrecoupement de deux définitions de moins en
moins contradictoires.
I. Maladie et santé
1. Maladie :
Evènement qui requiert une explication (question du sens), toujours représentée et prise en
charge (invariant culturel). Symbolique/rationnel toujours présents.
Maladie vue comme une déviance et une force de désintégration sociale (fonctionnalisme,
Parsons), souvent « maladie destructrice » (représentation profane, C. Herzlich). Création
sociale (monopole du médecin) par diagnostic (théorie de l’étiquetage, Freidson) qui crée le
« sickness ».
Progression historique : épidémies (collectif), tuberculose (transition entre collectif et
individuel) et maladies chroniques (émergence sociale par révolution microbiologique,
Pasteur) : de plus en plus « maladie métier », vivre avec sa maladie : en quelque sorte être
malade mais conserver un semblant de santé.
Particularité du SIDA, pour lequel la stigmatisation a été forte mais avec une bonne réactivité
des associations : passage d’une maladie aigüe puis chronique grâce aux thérapies
antirétrovirales, maladie avec laquelle on vit.
Médecine curative et action sur la maladie, mais modèle inflationniste, coût économique
(« Big Medicine »).

- 3 -
Transition : Médicalisation prépondérante : « cure », on traite directement la maladie. Montée
de la sanitarisation : « care », penser santé pour éviter maladie.
2. Santé :
D’une représentation profane de « santé vide » (C. Herzlich, absence de maladie opposée à
maladie) à une notion plus actuelle de « santé équilibre » (bien qu’existant depuis Hippocrate,
théorie des humeurs), subjectivité vis-à-vis de la santé et de la maladie : créer ses propres
normes (normativité, G. Canguilhem).
Bien premier sujet à répartition et à politiques de santé (de plus en plus : agir sur la santé
pour éviter la maladie, action indirecte sur la maladie, en amont) : santé du risque, statistique,
« Evidence Based Medicine » (EBM), éducation pour la santé…
II. Adaptation de la société
1. Santé publique
- Hygiénisme (trois piliers, hygiène ancienne puis moderne, privée ou publique, rôle dans
l’internationalisation et les organismes, triplement de l’espérance de vie…) puis Santé Publique
(maintien du « fond de santé ») :
Analyser les besoins (indicateurs : mortalité infantile, espérance de vie…),
Définir les priorités (déterminants : individuels/collectifs, innés/acquis…),
Mettre en place les actions :
o Plans (plan cancer) et programmes (PNNS) ;
o Organismes internationaux (OMS), nationaux (InVS), régionaux (ARS créées par la loi HPST
2009) ;
o Promotion (charte d’Ottawa) et prévention :
Entrecoupement santé/maladie dans la prévention :
Primaire chez des personnes en bonne santé (vaccination…)
Secondaire chez personnes malades et saines (dépistage…)
Tertiaire chez des personnes malades (réduire les handicaps…)
Evaluer les actions (réseau Sentinelles, InVS…).
2. Hôpital et systèmes de santé
- Evolution de l’hôpital :
Hôpital traditionnel : des religieux pour les indigents, « hospitalitas » et fonction sociale.
Hôpital professionnel : progrès, protection sociale (sécurité sociale 1945 surtout vue comme
couverture maladie mais aussi gestion de la santé : prévention…)
Hôpital contemporain : de par sa triple mission il s’ouvre toujours à la maladie (soin) mais aussi
en partie à la santé (enseignement et recherche).
« Statut du malade » reconnu par loi Kouchner 2002 (reprenant aussi le droit à une
« information claire, loyale et appropriée » de l’article 35 du code de déontologie et le droit au
consentement de l’arrêt Teyssier de 1942)
- Systèmes de santé :
Divergences entre :
Egalité de droits (système libéral : non conséquentialiste, inégalités initiales de santé vues
comme non injustes…) où le malade paye pour lui-même, et
Egalités de moyens et de fin : systèmes respectivement bismarckien (risque partagé de perte
du revenu, partenaires sociaux…) et beveridgien (conséquentialiste, calcul des utilités…) : où

- 4 -
le travail et l’utilité déterminent les cotisations de tous ou presque (sains et malades) pour les
malades.
Sujet 2 (Margaux) CCB : La maladie requiert un encadrement à différentes
échelles; ce qui peut bouleverser la place de l'individu au sein de la société.
I.relation médecin malade
singularité +++, individualité ; information claire loyale appropriée(Kouchner 04.03.02) ; prise en
charge adaptée ...
Pour dire que la prise en charge biologique ne suffit pas, chaque relation m.m. est unique pour
prendre en compte le psychique même si dérive comme hypertechnicisation (transition avec le
II)
II. prise en charge institutionnelle
CHU triple mission(enseignement, recherche, soin) réforme Debré ; collégialité, RCP pour une
meilleure analyse et PEC plus globale...
MAIS quand même minimisation de la place de l'individu dans l'institution , perte de l'identité à
cause de la maladie qu'on va essayer de combattre
III.organismes et actions collectives
santé publique, encadrement en amont sur la santé, on se base sur des indicateurs et des
déterminants pour mettre en place et évaluer des programmes et plans.
au niveau régional (ARS) puis étatique (HAS) puis mondial (OMS), mise en place de la
prévention (tertiaire permet un rétro controle sur la PEC), on se base sur les stats et l'EBM.
Système de santé
Place de l'individu au milieu de ces encadrements globaux, collectifs ?
L'idée c'est de commencer par le plus singulier, le plus centré sur le patient, pour donner les
nuances en fin de partie, ce qui fait la transition avec la partie suivante qui passe au niveau de
globalité supérieur et ainsi de suite pour arriver à l'encadrement étatique et politique où l'individu
n'est plus considéré... :)
Sujet 3 (Lina) type CCB : Ere des maladies chroniques : de la prise en charge du patient à
son autonomisation et responsabilisation.
OU Ere des maladies chroniques : la santé par tous et pour tous.
Rq : la liste des notions abordées dans le sujet ci –dessous est loin d’être exhaustive mais elle
fournit une première base de travail. A noter que la quasi-totalité des cours de PACES peuvent
rentrer dans le sujet dans la mesure où ce dernier est relativement vaste. Enjoy !

- 5 -
1-Découpage du sujet :
-Maladie chronique : maladie systémique à évolution lente dont on ne guérit pas => rupture,
forme de vie, comorbidités
Attention : ère des MC = borne temporelle. On se restreint au 20ième siècle
-Santé :
La santé est un bien premier -> notion de justice-> la santé pour tous, quelque soit le contexte
dans la mesure où l’on tend à guérir le malade et donc à rétablir sa santé= distribution de la
santé.
La maladie chronique est par définition inguérissable, d’où la nécessité de prévenir son
apparition et de maintenir sa santé plutôt qu’essayer en vain de la rétablir. Ainsi, la santé ne
doit plus seulement être pensée dans une notion de distribution par la société (on distribue les
soins pour guérir les maladies) = « la santé pour tous », mais doit s’autogérer pour
s’émanciper des clés de distribution = « la santé par tous ».
L’ère des maladies chroniques invite tout à chacun à penser sa propre santé avant
l’apparition de la maladie (= la santé par tous) pour éviter d’attendre systématiquement
du système de soin qu’il la rétablisse (= la santé pour tous).
Problématique : en quoi l’ère des maladies chroniques invite-t-elle le patient à penser sa santé
(= la santé par tous) en amont de la nécessité de la rétablir ? (= la santé pour tous)
Annonce de plan :
I- La maladie chronique, parce qu’elle est une réalité, continue de nécessité une prise en
charge par le système de soin (= la santé pour tous)
Transition : un malade chronique, en plus d’être pris en charge (= la santé pour tous)
s’occupe également d’autogérer sa maladie ( = la santé par tous, même pour les
personnes déjà malades)
II- La maladie chronique, puisqu’elle est désormais pensée comme un risque, peut être
anticipée = la santé par tous pour les personnes non atteintes = prévention
Et maintenant on rédige !
I- La maladie chronique continue de nécessité une prise en charge par le système de
soin (= la santé pour tous)
Une prise en charge institutionnelle
- Notions sur l’hôpital : réforme Debré 1958 : triple mission de soin, d’enseignement et de
recherche (Cf Charte du patient hospitalisé)
- Notion sur les systèmes de santé
Ex : système Bismarckien basé sur une égalité de moyens : droits sociaux liés au travail
et contribution de chacun proportionnelle au salaire selon le principe de solidarité
(sécurité sociale instaurée par les Ordonnances du conseil national de la Résistance)
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
1
/
31
100%