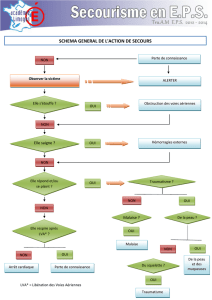
Traumatisme vertébraux médullaire

01.12.09 Compétence 4
UE.2.4.S1
1
Traumatisme vertébraux médullaire
En tant qu’IDE, lors de la prise en charge des soins d’une personne avec des TVM il faut comprendre
quoi ? Ou ? (ex : SAU, unité de neurologie, de traumatologie, de pédiatrie, dans les centres de
rééducation, au domicile, sur des lieux de travail, ou d’autres lieu de vie).
Comprendre
Pourquoi ? Pour agir au mieux et transférer les connaissances dans différents contexte et
circonstances = adapter les soins où l’on exerce.
Quoi ? Ex : qu’est ce qu’un TVM ?
Ou ? Sur la colonne vertébrale
Elle commence ou ? À l’atlas et axis
Elle va ou ? Jusqu’au coccyx
Ile peut se passer un choc qui induit un déplacement des vertèbres, mise en cause de moelle épinière
(section, pincement, …)
La fracture des vertèbres n’est pas grave. C’est la section des vertèbres qui est grave car il n’y a plus
de transmission entre la boite crânienne et les différentes zones du corps (absence d’innervation de
l’abdomen, mauvaise innervation). Plus la section est haute, plus elle a de conséquences perte
d’autonomie partielle ou totale avec une paralysie (tétraplégique, paraplégique, quadriplégique…)
Mécanisme : signes cliniques que l’on voie, que le traumatisme nous dit, signes avec radiographie. La
moelle épinière ne se répare pas : lésion définitive.
But de l’évaluation : il y a des mesures définitives à effectuer :
- Comprendre les buts des examens complémentaires (IRM, scanner pour visualiser l’ensemble
des lésions et les situer, énumérer leur nombre, de là découlent les sites opératoires)
- Cela pour une meilleure prise en charge thérapeutique, le cout moyen, rééducation… car
chaque personne est différente.
- Le médecin va pouvoir délivrer un certificat pour faire valoir ces droits et changer de statut
(perte de son statut d’emploi et devient handicapé).
- Etre capable d’aider le traumatisé à comprendre son examen et les précautions prise +
relation entre les équipes de radiologie, scanner… (équipe transdisciplinaire)
- Comprendre les principes de prise en charge (prise ne charge pré hospitalière : tout ce qui
est fait pour le traumatisé hors du cadre hospitalier en suivant des protocoles précis)

01.12.09 Compétence 4
UE.2.4.S1
2
Principe de prise en charge ?
- Garder la rectitude du « T » (tête et corps)
- Vérifier la qualité de l’activité cardiaque et la quantité de la fonction respiratoire
A l’arrivé, évaluation de l’état : clinique, biologique, radiologie, par la suite orientation de la
personne.
La phase aigue est la phase pendant les 10ers jours où le T est exposé aux risques : prise en charge
pluridisciplinaire avec présentation des différents diagnostics choisis par ordre de priorité.
A moyen terme : stabilisation du patient et éviter les risques et complications, et réfléchir à la
continuité des soins avec avis du patient (obligatoire : sur les lésions et les conséquences ainsi que les
différents programmes thérapeutiques proposés).
A long terme : centre de rééducation (tous) pour des soins d’éducation et réapprentissage de tous les
éléments de la vie. Puis réadaptation pour les maintenir dans la vie active et la société.
Comprendre les risques et les complications encourues par le malade à court, moyen et long terme :
notre rôle est de dépister les signes et les risques de complications (on commence à la tête et on
descend jusqu’aux pieds ; plan anatomique par plan anatomique), distinction de ce qui est vitale ou
non, risque de complications partout (lieux de travail, sport…) car tout dysfonctionne en dessous de
la lésion, infection urinaire plus fréquentes, (ex : troubles urinaires, infections, odeur, protection à vie
tous les jours + troubles des appareils génitaux, complications si lésions au niveau du coccyx et du
sacrum en plus des complications psychologiques, économiques, physiologiques…)
Il faut prendre en charge les caractéristiques de chaque personne puis après trauma : fragilité,
dépendance sociale et psychologiquement (différentes étapes du deuil pour accepter d’être
différentes) comprendre les changements induit par le traumatisme et les conséquences sur la
personne.
Agir
- Mener des actions infirmiers et des interventions infirmiers conformément aux textes
réglementaires
- Ces interventions se classent dans le cas du rôle propre et sur PM
Rôle propre : alimentation, soins du corps, et soins relationnelles (accompagner la personne dans les
soins quotidien, faire attention aux point d’appui, les plis, les orifices naturels), réfléchir et travailler
avec les souhaits et exigence du patient. Capacité d’écoute repérer dans le discours ce qui est en
lien avec le traumatisme. Veiller à ce que le traumatisé reçoive une information juste pour lui
permettre de donner un avis, un consentement de soin (dans l’intérêt du malade avant tout).
Il faut en moyenne 1 an à 18 mois pour que le patient accepte sa situation.
Surveillance clinique : Dépistage des risques et complications, alimentation, hygiène, lutte contre
l’infection et capacité d’adaptation pour faire face à.

01.12.09 Compétence 4
UE.2.4.S1
3
Mener conjointement par l’ensemble des intervenants (psychologue pour chasser les idées noires,
ergothérapeute, kinésithérapeute pour entretenir la fonction musculaire du corps indemne, en
collaboration avec la famille). Il est très dur pour la famille d’accepter les divers modifications de la
vie du proche.
Action centrale : SURVEILLANCE : qui permet de repérer les risques et complications, elle est
quotidienne (tous les jours de façon rigoureuse et assidue). Aux différentes étapes de prise en
charge.
Transférer
Utiliser et comprendre les connaissances pour agir en fonction du contexte et des circonstances et du
lieu de vie du traumatisé dans le respect de nos missions (en fonction du milieu d’exercice de la
professions) et des rôles.
1ère responsabilité : rôle propre, mission…
2ème responsabilité : protéger la personne sur un plan physiologique, psychologique,
socialement
Respect des règles professionnelles toujours en équipe pluriprofessionnelle (réseau) car patient
fragile même si on en parle peu. Or de nos jours « cette population peut vieillir et veut vivre ».
Lors de l’annonce, la personne tombe dans la dépression et par la suite reprend goût à la vie
ambigüité avec ces patients entre discours et actes…
Ces patients souffrent de dysfonctionnement thermique
Quelque soit la température extérieur, la T° du corps et en moyenne de 36,1° et 38°. Inférieur à 35°
le seuil d’hypothermie est franchi et il y a des répercussions :
Diminution du débit cardiaque
Le pouls ralenti
Chute de la TA
Le cerveau est moins oxygéné
Le rein, les poumons et le foie en souffre
Il existe un système de régulation physiologique.
L’hypothalamus varie le centre de régulation thermique et déclenche des mécanismes de défense
contre le froid : frisson, contractions des vaisseaux sanguins.
Un blessé VM a un refroidissement accéléré avec un refroidissement important dans les membres
paralysés.
Différents stades d’hypothermie :
- Faible : peau froide
- Modéré : personne somnolente, respiration ralenti
- Sévère : troubles de la conscience et coma (inférieur à 28° peut de chance de revenir)

01.12.09 Compétence 4
UE.2.4.S1
4
Il est conseillé de porter des vêtements dont la matière garde la chaleur (laine, soi, polaire, goretex).
Les vêtements doivent être chauds, imperméable, infroissable, et doit les protéger du vent.
Il est conseille de porté 2 vêtements chaud (fin et épais), mais pas de mélange de matière. Porter des
bottes chaudes et amples pour ne pas avoir de compression.
En cas de mains et pied bleu : ne pas masser car risque de fragilité cutanée et d’escarre + douche et
bain chaud + envelopper dans des serviettes chaudes.
Dans le cas d’hypothermie grave : dirigé le T vers une Unité de réanimation car risque d’hypotension
sévère, arrêt et troubles cardiaques qui peuvent induire au décès.
Une gelure + une pression + un frottement = escarre (ce dvpt peut se faire en moins de 2h). Chaque
fois que l’on suspecte une gelure, il faut en informer le médecin.
Dans le cas du déroulement du dérèglement thermique opposé à l’hyperthermie sévère chez le
patient tétraplégique (surtout) : réaction neurovégétative.
Ex : hausse de la température corporelle que la personne ne ressent pas et qu’elle ne peut pas
décrire (quelque chose ne va pas) à la suite d’un dérèglement physique. Personne en exposition à la
chaleur en danger. Si 41° risque de mort. Le système d’évacuation de la chaleur ne fonctionne pas ou
mal (pas de transpiration, ni de plaintes, car pas de ressenti : vertige, malaise, vision brouillée,
nausée,…) + tachycardie
prise de pouls, de TA, de température et refroidissement de la personne par des linges imbibé au
niveau du front, des plis inguinaux, les découvrir applications des mesures comme s’il y avait canicule
en toute saison.
Conclusion :
Après annonce du T, il y a répercutions physiques, phycologique, …
3 grandes phases psychologiques :
État de confusion (a partir du traumatisme pendant les 1ers mois, ne pas savoir ce qu’il va
devenir, où ils en sont)
Reconnaissance de la perte de l’usage de leurs jambes et de leur bras
Phase de rejet et de dépression (colère…) Refus de l’alimentation, des traitements, de la
rééducation, de se lever, de voir les proches, …
Phase de reconstruction de l’identité
1
/
4
100%